Включаются:
G40 — Эпилепсия (глава VI МКБ 10 "Болезни нервной системы");
G41 — Эпилепстический статус (глава VI МКБ 10);
F02—F07 — Психические расстройства при эпилепсии (глава V МКБ 10 "Психические и поведенческие расстройства");
F80.3 — Синдром Ландау-Клеффнера (глава V МКБ 10).
Психиатр сталкивается с проблемами, связанными не только с терапией психотических и поведенческих расстройств у больных эпилепсией, но и с вопросами этиологии и дифференциальной диагностики, клинического полиморфизма припадков, побочными явлениями, вызываемыми противоэпилептическими препаратами. Такие же проблемы стоят и перед неврологом, однако в МКБ 10 эпилепсия четко разделена: в главе VI (G) выделена эпилепсия без указаний на психические расстройства, а в главе V (F)— с психическими расстройствами. С целью полной характеристики клинической картины для эпилепсии необходимо обязательное применение двойного кодирования. Например, деменция вследствие эпилепсии кодируется F02.8 и дополнительно выставляется код G40.4 (генерализованная эпилепсия с миоклонически-астатическими приступами).
Определение, общие вопросы этиологии, распространенность
Эпилепсия — хроническое заболевание головного мозга различной этиологии, характеризующееся повторными припадками, возникающими в результате чрезмерных нейронных разрядов и сопровождающееся разнообразными клиническими и параклиническими симптомами.
Несмотря на многообразие этиологических факторов, а также синдромологи-ческую неоднородность, эпилепсия остается хотя и собирательной, но единой нозологической единицей, где главным обобщающим клиническим критерием является наличие повторяющихся приступов. Одиночные или случайные эпилептические приступы не могут рассматриваться как эпилепсия, а являются при понижении порога судорожной готовности разновидностью реакций мозга и могут возникнуть в определенных условиях у любого человека.
Эпилептический припадок представляет собой приступ с внезапным началом, стереотипный по клиническим проявлениям, возникающий в результате нейронных разрядов, обнаруживаемых с помощью ЭЭГ, и проявляющийся в форме сенсорных, двигательных, аффективных, когнитивных и вегетативных симптомов. Наиболее важным основанием для классификации припадков является характер их начала. При генерализованных припадках приступ начинается с внезапной потери сознания, и на ЭЭГ очаг не обнаруживается. Парциальные (фокальные, локальные) припадки начинаются вследствие импульса из очага (фокуса) в ограниченной части одного полушария мозга. Они подразделяются на простые и комплексные: первые отличаются от вторых отсутствием во время приступа нарушений сознания. Парциальные припадки могут распространяться и переходить в генерализованные (вторичная генерализация).
Распространенность эпилепсии в общей популяции составляет 7-10 случаев на 1000 населения. Риск развития эпилептических припадков на протяжении жизни составляет до 10%. Заболевание может развиваться в любом возрасте, однако в 75% эпилепсия начинается до 20-летнего возраста. Показатели заболеваемости среди мужского и женского пола практически одинаковы. Как минимум, у 30% больных со временем возникают психические расстройства и наиболее часто при симптоматичеких формах.
Этиология заболевания может быть вызвана множеством экзогенных и эндогенных факторов. Принято считать, что основными причинами являются индивидуальная предрасположенность конституционального или гередитарного характера, наличие эпилептичекого повреждения в мозге и локальных или генерализованных электрических изменений. При этом, чем интенсивнее представлены одни из них, тем меньшая выраженность других достаточна для проявления эпилепсии. Лишь отдельные синдромы жестко детерминированы только генетическими или исключительно экзогенными причинами. Дети примерно в 4 раза чаше болеют эпилепсией, чем взрослые. Наболее частыми причинами являются перинатальная патология и родовые травмы, врожденные пороки развития, метаболические нарушения и нарушения питания, инфекции. В среднем и пожилом возрастах в этиологии большую роль играют черепно-мозговые трамвы, сосудистые и дегенеративные заболевания мозга, опухоли.
Почти в половине случаев причину эпилепсии установить не удается даже при самом тщательном обследовании. Эти идеопатические эпилепсии связаны главным образом с наследственным предрасположением, имеют, помимо других отличий, типичный возраст заболевания и в большинстве случаев хорошо реагируют на терапию. В остальных случаях припадки представляют вторичное явление по отношению к какому-либо уточненному заболеванию головного мозга. При этих симптоматических, эпилепсия (эпилептических синдромах) эндогенное предрасположение выступает в роли фактора риска. В случаях, когда при анализе особенностей клинического синдрома и данных исследования предполагается вероятность отнесения эпилепсии к симптоматической, но причины остаются невыясненными, принято говорить о криптогенной эпилепсии.
В диагностике эпилепсии важное значение играют: семейный анамнез, возраст развития, анамнез приступов, исключение неэпилептических заболеваний, психические нарушения, эффект проводимой терапии.
Международная классификация эпилепсии и эпилептических синдромов (Нью-Дели, 1989)
Эта классификация по отдельным формам эпилепсии не всегда согласуется с МКБ 10, так как в последней нет жёсткого разграничения на идиопатические, крип-тогенные и симптоматические формы. Достижения генетиков за последнее десятилетие позволили выделить много новых идиопатических форм, картировать гены, определяющие программы развития болезни, ответственные за ее возникновение, а также прогнозы, специфичные для этих форм. С другой стороны, развитие методов нейрорадиологии и приёмов визуализации мозга, обобщение и классификация этих многочисленных данных, сопоставление их с клиническими проявлениями разных эпилепсии постепенно сокращают объём криптогенных форм и даёт уточнение в этиологии синдромов.
1. Локализационно обусловленные формы (очаговые, фокальные, локальные, парциальные)
1.1. Идиопатические (с возраст-зависимым дебютом):
доброкачественная эпилепсия детского возраста с центрально-височными пиками (роландическая);
эпилепсия детского возраста с затылочными пароксизмами;
первичная эпилепсия чтения.
1.2. Симптоматические (с известной этиологией и верифицированными морфологическими нарушениями):
хроническая прогрессирующая парциальная эпилепсия Кожевникова;
приступы, характеризующиеся специфическими способами провокации;
другие формы эпилепсии с известной этиологией или органическими изменениями в мозге (лобная, височная, теменная, затылочная).
1.3. Криптогенные.
2. Генерализованные формы эпилепсии
2.1. Идиопатические (с возраст-зависимым дебютом):
Доброкачественные семейные судороги новорожденных.
Доброкачественные судороги новорожденных.
Доброкачественная миоклоническая эпилепсия младенческого возраста.
Детская абсансная эпилепсия (пикнолепсия).
Юношеская абсансная эпилепсия.
Юношеская миоклоническая эпилепсия.
Эпилепсия с генерализованными судорожными приступами пробуждения.
Другие Идиопатические генерализованные эпилепсии, не названные выше.
Формы, характеризующиеся специфическими способами провокации (чаше фотосенситивная эпилепсия).
2.2. Криптогенные и/или симптоматические:
Синдром Веста (инфантильные спазмы).
Синдром Леннокса-Гасто.
Эпилепсия с миоклонически-астатическими приступами.
Эпилепсия с миоклоническими абсансами.
2.3. Симптоматические:
2.3.1. Неспецифической этиологии:
Ранняя миоклоническая энцефалопатия.
Ранняя младенческая эпилептическая энцефалопатия с паттерном "вспышка — угнетение" на ЭЭГ (синдром Отахара).
Другие симптоматические генерализованные формы эпилепсии, не названные выше.
2.3.2. Специфические синдромы.
3. Формы эпилепсии, не имеющие четкой классификации как парциальные или генерализованные
3.1. Имеющие как генерализованные, так и парциальные проявления:
Судороги новорожденных.
Тяжелая миоклоническая эпилепсия раннего детского возраста.
Эпилепсия с непрерывными пик-волнами во время медленного сна.
Приобретенная эпилептическая афазия (синдром Ландау-Клеффнера).
Другие неклассифицируемые формы эпилепсии, не определённые выше.
3.2. Приступы, не имеющие чётких генерализованных или парциальных признаков.
4. Специфические синдромы
4.1. Ситуационно обусловленные приступы:
Фебрильные судороги.
Приступы, возникающие только по причине острых метаболических или токсических нарушений.
4.2. Изолированные приступы или изолированный эпилептический статус.
G40.0Локализованная (фокальная, парциальная) идиопатичес-кая эпилепсия и эпилептические синдромы с судорожными припадками и фокальным началом
Идиопатические формы эпилепсии данной рубрики сближают не только выраженная "доброкачественность" течения и благоприятный прогноз, но и генетическая однородность. Считается, что эти формы детерминированы различными аллелями одного и того же гена (или генов).
Доброкачественная детская эпилепсия с пиками на ЭЭГ в центрально-височной области ("роландичсская", РЭ, "сильвиева", "языковый синдром")
Этиология
К настоящему времени локализованы гены, в значительной мере определяющие развитие РЭ (15ql4). Предполагаются и аутосомно-доминантное наследование с низкой пенетрантностью и возрастной зависимостью (особенно у лиц мужского пола — 60%), и полигенное. Наследственная отягощешгость весьма вариабельна (9-59%). У родственников наблюдаются как аналогичные приступы, так и генерализованные.
Распространенность
РЭ относится к одной из наиболее часто встречающихся форм и составляет примерно 15-30% всех случаев эпилепсии детского возраста. Среди пациентов преобладают мальчики (в соотношении 3:2).
Клиника
Возраст начала — 3-12 лет, кульминация — в 9-10 лет.
Приступы редкие, протекают в мягкой форме и в 70-80% случаев носят характер простых парциальных (при сохранном сознании): фаринго-оральные и односторонние лицевые миоклонии и клонии, вызывающие перекос лица, соматосенсорные ощущения (покалывания, онемение в языке, дёснах, щеке с одной стороны), вокализация и остановка речи, гиперсаливация. При вторичной генерализации - гемисудороги или генерализованный припадок. Почти 75% приступов возникает во сне, из них в 80% — в первую половину ночи. У детей до 5 лет — преимущественно ночные, более тяжёлые приступы с нарушением сознания (головокружения, боли в животе, зрительные феномены). У детей старше 5 лет — приступы более частые, но и более лёгкие, нередко сочетаются с приступообразными головными болями или мигренью (62%). Примерно у 5% больных РЭ проявляет
атипичность: наряду с обычными появление других приступов (миоклонических, миоклонически-астатических, атонических, атипичных абсансов), а также более ранний возраст дебюта.
Психика и неврология, как правило, без особенностей. У 17% детей с РЭ диагностируется нарушение внимания с гиперактивностью.
Нейропсихалогическое обследование у большинства детей выявляются умеренные функциональные нарушения зрительно-моторной координации, снижение школьной успеваемости, дефицит внимания, памяти и поведенческие расстройства. Расстройства подобного типа, а также заикание, дислексия, энурез, чаще обнаруживаются у лиц с роландическими паттернами в ЭЭГ, даже без клинических проявлений болезни.
Диагностика
Диагноз основывается на типичных проявлениях приступов и ЭЭГ данных. На нормальном или умеренно измененном общем фоне ЭЭГ имеются локальные пики или острые волны и/или комплексы пик-волн в одном полушарии или двух, но с односторонним преобладанием в центрально-средневисочных отведениях.
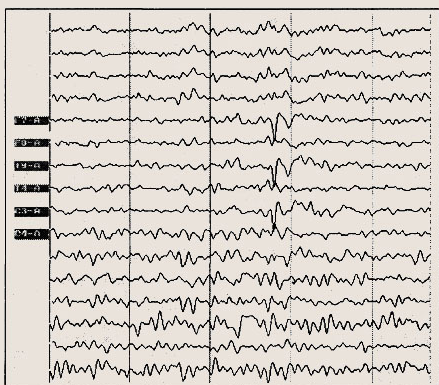
Типичная роландическая активность в левом полушарии.
Скорость — 30 мм/с. Амплитуда уменьшена в 2 раза.
рактерно извращение фазы над роландической или височной областью. Эпиактивность может иногда отсутствовать, их выявлению помогает подготовка с частичной депривацией сна.
Наряду с типичными центрально-височными пиками при РЭ обнаруживаются и другие эпилептиформные паттерны. Так, примерно в 10-30% случаев регистрируются пик-волновые комплексы преимущественно в затылочных регионах. Морфология этих комплексов близка к роландическим и типична для другой формы эпилепсии — доброкачественной парциальной эпилепсии с затылочными пароксизмами. Частота представленности затылочных пароксизмов при РЭ обратно пропорциональна возрасту ребенка. Примерно в 10-20% случаев может быть зарегистрирована типичная генерализованная пик-волновая активность с частотой 3 Гц (абсансная), чаше при гипервентиляции. Пик-волновые комплексы в лобных или затылочных регионах при РЭ отмечается примерно в 20% случаев. Корреляции между локализацией эпилептиформной активности на ЭЭГ и особенностями течения заболевания нет.
Дифференциальная диагностика
Диффдиагностику следует проводить с оперкулярными приступами при височной эпилепсии, джексоновскими присупами. Моторными пароксизмами и центротемпоральными острыми волнами могут проявляться глиомы, каверномы, поэтому необходима нейрорадиологическая диагностика. При атипичности приступов, более разнообразной пароксизмальной активности в ЭЭГ, большей выраженности интеллектуально-мнестических и речевых нарушений дифференцировать с синдромом Леннокса-Гасто. Такой вариант РЭ получил название "атипичной РЭ", или синдрома псевдоленнокса.
Центрально-темпоральные спайки могут обнаруживаться у 5% людей общей популяции здорового населения, иногда при синдромах Ретта и фрагильной X-хромосоме, перисильвиевом синдроме (кортикальная дисплазия), каверномах, глиомах.
Прогноз
Прогноз благоприятный, в пубертатный период наступает полное выздоровление. Случаи возобновления приступов после выздоровления крайне редки (1-2%). Факторы риска высокой частоты приступов — начало болезни с генерализованного судорожного приступа и большой временной интервал (1 год) между первым и вторым приступом. Чем раньше дебют, тем больше общая продолжительность заболевания.
Терапия
Исторически тактика терапевтических подходов при РЭ определялась дилеммой "лечить — не лечить". Определяющими факторами были, с одной стороны, абсолютно благоприятный прогноз, с другой стороны — факт наличия приступов, причём существовал явный "перекос" в оценке картины данной болезни: она рассматривалась только с точки зрения выраженности пароксизмальных проявлений. Наиболее сбалансированная точка зрения — признание необходимости лечения данной формы. Эта необходимость определяется возможностью присутствия очень частых приступов, тяжелых форм приступов, даже эпилептических статусов при РЭ.
Препаратом первой очереди выбора является султиам (осполот). В последнее время обоснована предпочтительность применения другого антиконвульсанта
(АК) — вальпроата. Тем не менее вальпроаты, несколько "проигрывают" султиаму. Карбамазепин в настоящее время оттеснён на 3 место, но реально является наиболее частым средством лечения. Барбитураты применять нежелательно. При терапии не имеет смысла добиваться улучшения ЭЭГ-проявлений болезни (то есть ЭЭГ-ремиссии). Лечение АК стоит проводить не более 2-3 лет клинической ремиссии, реакция болезни на отмену АК подскажет дальнейшую тактику. При лечении статуса приступов РЭ обычно применяемые препараты бензодиазепинового ряда типа диазепама малоэффективны. Особенность — предпочтительный выбор кортикостероидов (дексаметазон) в сочетании с клоназепамом.
Occupational therapy: лица, ориентированные на благоприятный прогноз, становятся уравновешенными и имеют активную жизненную позицию. Там, где рекомендовались ограничения, — воспитывался комплекс неполноцености, присутствовали проблемы социальной адаптации, часто развивалось антисоциальное поведение.
Детская эпилепсия с пароксизмалыюй активностью на ЭЭГ в затылочной области (доброкачественная затылочная эпилепсия, ДЗЭ, эпилепсия Гасто)
Этиология и патогенез
ДЗЭ наследуется по аутосомно-доминантному типу с вариабельной пенетрантностью и возраст-зависимой экспрессивностью. Наличие судорожных проявлений у кровных родственников — до 37%, мигрени — до 16%. Это функциональная эпилепсия, развивающаяся при конституциональной эпипредиспозиции, которая демаскирует минимальные церебральные повреждения, получаемые в родах.
Распространенность
ДЗЭ вторая по частоте форма детской идиопатической фокальной эпилепсии (10-13%).
Клиника
Возраст начала вариабелен (15 мес.-17 лет). Пик манифестации симптомов 5-7 лет.
Приступы и дебют имеют 2 различных варианта:
Ранний дебют (2-7 лет). Редкие ночные приступы, начинающиеся со рвоты, девиации глаз в сторону и нарушениям сознания. Иногда — переход в гемиконвульсивный или генерализованный тонико-клонический приступ.
Поздний дебют (старше 7 лет). Преходящие нарушения зрения — 65%, амавроз — 52%, элементарные зрительные галлюцинации — 50%, сценоподобные галлюциации — 14%. Сознание чаще сохранено, приступы, как правило, в дневное время. Гемиклонические судороги — 43%, ГКТП — 13%, автоматизмы — 13%, версивные движения — 25%. Послеприступное состояние в 33% случаев сопровождается головной, чаще мигренеподобной болью, в 17% — тошнотой и рвотой. Провоцирующие факторы: в 25% — резкая смена освещенности при переходе из темного помещения в светлое.
Психика обычно без особенностей, иногда — эмоциональные расстройства. В нейропсихологическом статусе — снижение зрительной памяти, проявления идеомоторной апраксии.
Неврология — как правило, без особенностей.
Диагностика
Диагноз основывается на клинических данных и ЭЭГ, напоминающих таковую при роландической эпилепсии, только с другой локализацией. Локальные пики и комплексы пик-волн в одном полушарии или в двух, но с односторонним преобладанием в затылочных отведениях, которые в 38% случаев сочетаются с генерализованными билатеральными комплексами "пик-волна", "полипик-волна". Характерно возникновение пароксизмальной активности сериями вскоре после закрывания глаз и блокирование эпилептической активности при открывании глаз. Эпилептиформная активность на ЭЭГ, а иногда и клинический приступ, провоцируются фотостимуляцией. Приступная активность в ЭЭГ иногда может и отсутствовать. В то же время затылочная пик-волновая активность встречается на ЭЭГ здоровых детей с резким снижениям зрения, при синдроме Леннокса-Гасто, симптоматической затылочной эпилепсии, височной эпилепсии, при осложнённой базиллярной мигрени.
Дифференциальная диагностика
Диффдиагноз следует проводить: при ранних формах — с нарушением мозгового кровообращения, при поздних формах — с симптоматической затылочной эпилепсией, парциальной эпилепсией с билатеральными затылочными кальцификатами (при целиакии, после операций на открытом сердце), митохондриальным заболеванием — синдромом MELAS, лактатацидозом, гиперглицинемией, миоклонус-эпилепсией Лафора, паразитарными заболеваниями, мигренью. При сочетании эпилепсии и мигрени важным является различие в характере галлюцинаций: для эпилепсии более характерны многокрасочные перспективные галлюцинации и сферические образы, для мигрени — чаше плоские, чёрно-белые, линейные. Рекомендуется проводить МР-томографию во всех случаях затылочной эпилепсии.
Прогноз
При начале до 10 лет прогноз более благоприятный. Если ранний дебют, то обычно к 12 годам наступает полная ремиссия. Причиной синдрома затылочной эпилепсии с резистентностью к лечению могут быть кортикальные дисплазии. В этих случаях в клинической картине преобладают симптомы выпадения (амавроз, гемианопсия), а не раздражения (фотопсии).
Терапия
Средство первого выбора — вальпроат, в странах Европы — султиам (осполот), ламиктал, карбамазепин. Средства второго выбора — бензодиазепины (клобазам), комбинация обоих препаратов.
G40.1 Локализованная (фокальная, парциальная) симптоматическая эпилепсия и эпилептические синдромы с простыми парциальными припадками
В Международной классификации эпилепсии к рубрикам G40.1 и G40.2 отнесены локализационно обусловленные симптоматические формы с известной этиологией и верифицированными морфологическими нарушениями.
Приступы без нарушения сознания
Эта группа простых парциальных припадков включает моторные, вегетативные приступы и разнообразные сенсорные и соматосенсорные припадки, во время которых сознание не нарушается.
t Простые парциальные приступы, которые переходят во вторично генерализованные приступы
Критерий генерализации — выключение (а не изменение) сознания. Припадки могут быть судорожными и бессудорожными. Кроме нарушения сознания характерно:
а) массивные вегетативные проявления;
б) двусторонние синхронные и симметричные разряды на ЭЭГ.
Парциальный припадок может переходить в комплексный (сложнопарциальный).
G40.2 Локализованная (фокальная, парциальная) симптоматическая эпилепсия и эпилептические синдромы с комплексными парциальными судорожными припадками
Комплексные парциальные припадки заменили ранее употребляемые термины "психомоторных припадков" и "височной эпилепсии". Им часто предшествуют простые парциальные приступы. При этих припадках нарушена способность осознания происходящего или адекватного ответа на стимулы. Практически обязательная особенность сложнопарциального приступа — это симптомы нарушения когнитивных функций, чаще — идеаторные (навязчивая, странная, ненужная мысль) то есть форсированное мышление, иллюзии восприятия времени и симптомы дереализации-деперсонализации, например, "уже виденного". Дисмнестические феномены, например, насильственные воспоминания, носят характер экмнезий.
Приступы с нарушением сознания, часто с эпилептическим автоматизмом
Комплексные парциальные приступы, которые переходят во вторичные генерализованные приступы
Клиника симтоматических эпилепсии как с простыми, так и со сложными парциальными припадками зависит от анатомической локализации и хорошо иллюстрируется на примерах "долевых эпилепсии".
Эпилепсия лобной доли (фронтальные эпилепсии, ФЭ)
Этиология и патогенез
Часто обнаруживается этиологическая связь с очаговой атрофией, травмами, нейроинфекциями, опухолями (астроцитомы и олигодендроглиомы) или артерио-венозными мальформациями. Нередко причиной является обнаруживаемые с помощью ЯМР нарушения миграции нейронов или дисгенезии. Эпилептический статус формируется при эпилепсии лобной доли особенно часто.
Распространенность
Среди симптоматических форм составляет 15-20%.
Клиника
Возраст начала — любой.
Приступы обычно частые, с нерегулярными интервалами, нестереотипные, часто во время сна. Нередки автоматизмы жестов с внезапным началом и окончанием, почти без постприпадочной спутанности, продолжительностью обычно менее 30 сек., эмоционально окрашенные речевые автоматизмы. Автоматизмы часто причудливы, бурные ("двигательная буря"), сексуально окрашены, истероподобны. Редко неопределенная аура или парциальный соматосенсорный припадок в виде ощущения тепла, дуновения, паутины, мягкого прикосновения.
Приступы при эпилепсии дополнительной моторной зоны (префронтальная) проявляются в виде постуральных, простых фокальных тонических с вокализацией, позой фехтовальщика, остановкой речи, размахиванием руками, либо сложные фокальные с недержанием мочи.
Приступы при цингулярной эпилепсии (поясная извилина) — это комплексные фокальные припадки с начальными автоматизмами сексуального характера, вегетативными проявлениями, изменениями настроения, возбуждением, недержанием мочи.
Для приступов с очагом в передней (полюс) лобной области характерно насильственное мышление, вегетативное сопровождение, утрата реактивности -"псевдоабсанс". Припадки начинаются с потери контакта, адверсивного и вслед за этим контрадвсрсивного движения глаз и головы, аксиальных клонических подергиваний, падения, а также с автономных проявлений. Очень часто переходят в генерализованные тонико-клонические судороги.
Припадки орбита-фронтальной области являются комплексными фокальными; сначала возникают проявления автоматизма или обонятельные галлюцинации, вегетативная пароксизмальная симптоматика и мочеиспускание.
Припадки дорсолатеральные являются простыми фокальными тоническими (вращения, пропульсии, поклоны), сопровождаются афазией и комплексными фокальными с начальными автоматизмами, без ауры.
Приступы оперкулярной эпилепсии парциальные, с клониями в лице, эпигастральными ощущениями, вкусовыми галлюцинациями, торможением речи, страхом и вегетативными симптомами. Сложные парциальные припадки с глотательными, жевательными движениями, слюнотечением, ларингеальными симптомами.
При лобной моторно-кортикальной эпилепсии — парциальные джексоновские припадки с послеприпадочным параличём Тодда. При вовлечении прероландической коры — остановка речи, вокализация, афазия.
Психика: "лобные" изменения личности, эксцентричность, персеверативное и инертное поведение, трудности социальной адаптации, расторможенкость, снижение критики. При дорсолатеральной эпилепсии психика достаточно быстро изменяется, наблюдается персеверация, расторможенность, ухудшаются когнитивные процессы.
Неврология соответствует этиологическому фактору (опухоль, локальные лобные деструктивные нарушения при травме).
Диагностика
Исходит из этиологических факторов, клинических типов припадков, психических и неврологических особенностей, нейрорадиологической диагностики, КТ, ЯМР, ангиографии и ЭЭГ данных.
ЭЭГ при эпилепсии лобной доли часто оказывает лишь незначительную помошь. Иктальная ЭЭГ показывает уплощение ритмических полиспайков (16-24 в сек.) и вторичную генерализацию из очага. При цингулярной эпилепсии точная локализация очага возможна только по СЭЭГ (стереотаксическая ЭЭГ). ЭЭГ орбита-фронтальной области во время припадка сглажена, с появлением ритмичных полиспайков 16—24 сек. и вторичной генерализацией. При дорсолатеральной эпилепсии в большинстве случаев очаг можно хорошо определить регистрацией поверхностной ЭЭГ во время припадка или в интериктальном периоде. ЭЭГ при лобной моторно-кортикальной эпилепсии в 75% случаев без фокальной патологии.
Дифференциальная диагностика
Детальное обследование больных с лобной эпилепсией позволяет в первую очередь исключить текущие церебральные процессы.
Общими особенностями пароксизмов при эпилепсии с очагом в лобной доле является типичная феноменология приступов: тоническая или постуральная активность, повышенная двигательная активность, комплексные жесикуляционные автоматизмы, вокализации, их частота, кратковременность, отсутствие или незначительная спутанность сознания после приступа. Последнее часто приводит к ошибочной трактовке припадка как психогенного. Отличать припадки лобной доли от психогенных очень сложно, и в первую очередь в связи с тем, что нередко оба вида припадков могут наблюдаться у одного и того же больного. В большинстве диагностически сложных случаев окончатальный диагноз может быть поставлен только после видео- и теле-энцефалографического мониторирования. Приступы лобной доли можно принять за припадки, исходящие из височной доли головного мозга. Нередко затруднения возникают в дифференциальной дианостике эпидемических вегетативно-висцеральных припадков и обмороков, относящихся к аноксическим (аноксоишемическим) припадкам.
Прогноз
Течение ФЭ характеризуется нередко неблагоприятными тенденциями и более прогредиентно при преобладании более ранних экзогенных факторов в этиологии, начале заболевания с частых припадков при наличии грубых психопатологических расстройств и изменений на ЭЭГ органического типа. Прогноз зависит также от локализации очага в лобной доле.
Терапия
Фронтальные эпилепсии относятся к трудным для терапии формам. Средства первого выбора АК — карбамазепин. Второй выбор — вальпроат, дифенин, гексамидии. Этиологическая (симптоматическая терапия). При неэффективности — хирургическое лечение.
Эпилепсия височной доли (височная эпилепсия, ВЭ)
Этиология
Причинами ВЭ являются перинатальная травма и гипоксемия, посттравматический очаговый глиоз височного полюса, склероз гиппокампа, постэнцефалитические изменения, травма, ганглиоглиомы, малые глиомы, АВМ, венозные ангиомы и рубцы после мозговых инфарктов, церебрально-сосудистые нарушения в позднем возрасте.
Распространенность
ВЭ чаще всего встречающаяся форма симтоматической локализованной эпилепсии (60-65%).
Клиника
Возраст начала — любой, но чаще или в детстве или во втором десятилетии жизни.
Приступы: элементарно-фокальные (обонятельные, слуховые, эпигастральные феномены), комплексные парциальные, вторично генерализованные. Комплексные парциальные часто начинаются с остановки движения с ороалиментарными автоматизмами. Длительность более минуты, нечеткое окончание, послеприступная спутанность, амнезия приступа. Приступы часто серийные.
При гиппокампальной (медиобазальная лимбическая или первичная ринэнцефалитическая психомоторная) форме, составляющие 70-80% эпилепсии височной доли, припадки появляются в группах или по отдельности: бывают комплексными очаговыми, начинаются со странных неописуемых ощущений, галлюцинаций или иллюзий с последующим отключением (оцепенением взгляда), ротаторными или пищевыми автоматизмами. Продолжаются в среднем 2 минуты. При прогрессировании могут отмечаться генерализованные тонико-клонические судороги.
Амигдалярная эпилепсия (передняя полюсно-амигдалярная) сопровождается припадки с эпигастральным дискомфортом, тошнотой, выраженными вегетативными симптомами и другими проявлениями (отрыжка, бледность, отечность лица, покраснение лица, диспноэ, мидриаз, страх, паника, обонятельно-вкусовые галлюцинации). Ступор, бессознательное состояние наступает постепенно, сопровождается оцепеневшим взглядом, оральными и пищевыми автоматизмами, внешними проявлениями "растерянности". Сочетание с генерализованными тонико-клоническими судорогами, имеющими фокальное начало, бывает редко (30%).
При латеральной задневисочной эпилепсии припадки с аурой в виде слуховых галлюцинаций, зрительных галлюцинаций с нарушением речи в случае локализации очага в гемисфере, доминантной для речи. Вслед за этим наступают дисфазия, нарушения ориентировки или продолжительные слуховые галлюцинации, движения головы в одну сторону, иногда автоматизмы с остановкой взгляда. Часто — сноподобные состояния (Dreamy State).
Оперкулярные (инсулярные) эпилепсии проявляются вестибулярными или слуховыми галлюцинациями, отрыжкой или вегетативными проявлениями, односторонними подергиваниями лица и парестезиями. Бывают обонятельно-вкусовые галлюцинации.
Психика: часто трудности обучения, нарушения памяти, тенденция к персеверациям, эгоцентризм, обстоятельность, аккуратность, повышенное чувство долга, конфликтность, эмоциональная лабильность.
Неврология: зависит от этиологии, часто скудна.
Диагностика
Исходит из этиологических факторов, клинических типов припадков, психических и неврологических особенностей, нейрорадиологической диагностики, КТ, ЯМР, ангиографии и ЭЭГ данных. ЭЭГ между припадками показывает типичные передневисочные острые волны, особенно при регистрации во сне. Для ЭЭГ, снятой во время припадка, типично начальное одностороннее уплошение, особенно на височных отведениях. При СЭЭГ регистрируются высокочастотные (16-28 Гц) пики низкого вольтажа, исходящие из одного гиппокампа и распространяющиеся в миндалевидное тело и поясную извилину того же полушария или медиобазальные структуры контралатеральной стороны. При приступах по типу автоматизмов — возможна ритмичная первично или вторично генерализованная Тета-активность без острых феноменов.
Дифференциальная диагностика
В диффдиагностике следует учитывать, что височные приступы можно принять за приступы лобной эпилепсии. Объем специальных исследований и проведение дифференциального диагноза как и при парциальных симптоматических эпилепсиях лобной доли.
Прогноз
Течение ВЭ характеризуется неблагоприятными тенденциями и более прогредиентно при преобладании более ранних экзогенных факторов в этиологии, начале заболевания с частых припадков, наличии грубых психопатологических расстройств и изменений на ЭЭГ органического типа. Прогностически благоприятным является упрощение припадков, переход от сложных форм парциальных припадков к простым, а при судорожных проявлениях — от развернутых к абортивным. У 30-40 % при правильной терапии можно добиться прекращения приступов, стойких медикаментозных ремиссий.
Терапия
Медикаментозное лечение симптоматичеких фокальных эпилепсии в большинстве случаев сложно. Средства первого выбора АК — карбамазепин. Второй выбор — вальпроат, дифенин, гексамидин. Этиологическая (симптоматическая терапия). При неэффективности — хирургическое лечение.
Эпилепсии затылочной и теменной доли (затылочные и теменные эпилепсии, ЗЭ, ТЭ)
Этиология
При ТЭ наиболее часто встречаются в этиологии нейроинфекции и черепно-мозговые травмы, опухоли и артериовенозные аневризмы. Вместе с тем приступы ТЭ могут являться следствием резидуального мозгового поражения. При ЗЭ преобладают любые деструктивные корковые нарушения; в пожилом возрасте — чаще опухоль, последствия НМК.
Распространенность
ТЭ встречается значительно чаще, чем ЗЭ.
Клиника
Возраст начала любой. Большинство больных с ТЭ к началу заболевания были старше 16 лет. Заболевание редко начинается до 6 лет. Эта особенность отличает ТЭ от ВЭ.
Припадки при ТЭ представляют собой простые парциальные сенсорные приступы в виде ощущений покалывания, онемения, с ощущением электризации. Парестезии могут быть ограниченными или распространяться по типу джексоновских. Может возникнуть желание перемещения части тела или
ощущение, как будто часть тела уже двигалась. Чаще всего поражаются те участки, которым соответствует наибольшая площадь коркового представительсьва: например, рука, плечо и лицо. Могут возникать ощущения онемения с покалыванием языка, жесткого или холодного языка. Сенсорные нарушения в области лица могут быть двусторонними. Иногда, особенно при поражении нижней и латеральной париетальных долек, появляется ощущение тошноты, захлебывания или удушья. Ощущение боли возникает редко, воспринимается чаще как поверхностное жжение или эпизодически возникающее, неопределенное очень болезненное ощущение.
Зрительные проявления поражения париетальной доли могут быть красочными и приобретать звериный вид. Может возникать метаморфопсия с искажением, сокращением или удлинением образа, которая чаше наблюдается при разрядах в недоминантном полушарии. Наряду с этими "положительными" феноменами или продуктивной симптоматикой образуются и так называемые негативные феномены проявляющиеся, кроме онемения, ощущением отсутствия какой-либо части тела, утратой способности осознавать часть или половину тела — асоматогнозия (чаще при правосторонних припадках). Тяжелое головокружение может свидетельствовать о вовлечении супрасильвиевой париетальной доли. Припадки левой задней доли сопровождаются рецептивными и кондуктивными нарушениями речи (центр Вернике).
Довольно редко встречающееся сенсорное нарушение с участием парацентральной дольки охватывает обе нижние конечности. Припадки парацентральной дольки имеют тенденцию к вторичной генерализации.
