Проблема внутриутробной инфекции — одна из ведущих в акушерской практике. Она обусловлена высоким уровнем инфицирования беременных, рожениц и родильниц, опасностью нарушения развития плода и рождения больного ребёнка. В структуре причин ПС доля внутриутробной инфекции составляет более 30 %. Наличие у беременной очагов инфекции считают существенным фактором риска инфицирования плода и новорождённого. Следует различать такие понятия, как внутриутробное инфицирование и внутриутробная инфекция.
·Под внутриутробным инфицированием плода подразумевают проникновение микроорганизмов к плоду и его заражение. Внутриутробное инфицирование у новорождённого диагностируют при выделении возбудителя из организма плода, обнаружении АТ класса IgM и низкоавидных АТ класса IgG к возбудителям инфекции в пуповинной крови.
·Внутриутробная инфекция характеризуется не только проникновением инфекции, её распространением, но и заболеванием плода. Внутриутробная инфекция сопровождается клиническими проявлениями инфекционного заболевания, регистрируемыми у плода и новорождённого.
КОД ПО МКБ-10
P00.2 Поражения плода и новорождённого, обусловленные инфекционными и паразитарными болезнями у матери
P23.0 Вирусная врождённая пневмония
P23.1 Врождённая пневмония, вызванная хламидиями
P23.2 Врождённая пневмония, вызванная стафилококком
P23.3 Врождённая пневмония, вызванная СГВ
P23.4 Врождённая пневмония, вызванная кишечной палочкой (Escherichia coli)
P23.5 Врождённая пневмония, вызванная Pseudomonas
P23.6 Врождённая пневмония, вызванная другими бактериальными агентами
P23.8 Врождённая пневмония, вызванная другими возбудителями
P23.9 Врождённая пневмония неуточнённая
P35.0 Синдром врождённой краснухи
P35.1 Врождённая ЦМВИ
P35.2 Врождённая инфекция, вызванная ВПГ (Herpes simplex)
P35.3 Врождённый вирусный гепатит
P35.8 Другие врождённые вирусные инфекции
P35.9 Врождённая вирусная болезнь неуточнённая
P36.0 Сепсис новорождённого, обусловленный СГВ
P36.1 Сепсис новорождённого, обусловленный другими и неуточнёнными стрептококками
P36.2 Сепсис новорождённого, обусловленный золотистым стафилококком (Staphylococcus aureus)
P36.3 Сепсис новорождённого, обусловленный другими и неуточнёнными стафилококками
P36.4 Сепсис новорождённого, обусловленный кишечной палочкой (Escherichia coli)
P36.5 Сепсис новорождённого, обусловленный анаэробными микроорганизмами
P36.8 Сепсис новорождённого, обусловленный другими бактериальными агентами
P36.9 Бактериальный сепсис новорождённого неуточнённый
P37.0 Врождённый туберкулез
P37.1 Врождённый токсоплазмоз
P37.2 Неонатальный (диссеминированный) листериоз
P37.3 Врождённая малярия, вызванная Plasmodium falciparum
P37.4 Другая врождённая малярия
P37.5 Кандидоз новорождённого
P37.8 Другие уточнённые врождённые инфекционные и паразитарные болезни
P37.9 Врождённая инфекционная и паразитарная болезнь неуточнённая
ЭТИОЛОГИЯ
Спектр возбудителей внутриутробной инфекции разнообразен. Чаще отмечают сочетание бактерий и вирусов (смешанная инфекция).
ПАТОГЕНЕЗ
Внутриматочная инфекция бывает причиной различной антенатальной патологии: инфекционных заболеваний плода,мертворождения, недонашивания, ЗРП, аномалий развития плода. Наряду с острым течением инфекции у плода возможна длительная персистенция возбудителя с формированием латентного или медленно текущего хронического инфекционного процесса. Источником инфицирования плода служит его мать. Большая часть инфекционных заболеваний у беременных, протекает в латентной или субклинической форме. Активация персистирующей инфекции возможна при любом нарушении гомеостаза в организме беременной (стресс, ОРВИ, переохлаждение и др.). Однако наличие инфекции умматери не всегда приводит даже к инфицированию плода. Особое значение в патогенезе внутриутробных инфекций придают следующим факторам.
·Острое инфицирование женщины во время беременности.
·Наличие хронических очагов инфекции у матери (в том числе ВЗОМТ, урогенитальных инфекций).
·Снижение общего и местного иммунитета.
·Повышение проницаемости плацентарного барьера.
·Отягощенный акушерскогинекологический анамнез.
·Неблагоприятные социальнобытовые факторы.
Механизм отрицательного воздействия возбудителя внутриутробной инфекции зависит от срока беременности, при котором происходит инфицирование, вида возбудителя и массивности инвазии, состояния иммунитета матери. Влияние инфекции на фетоплацентарную систему бывает различным: патологическое воздействие микроорганизмов и их токсинов, нарушение процесса имплантации и плацентации (низкая плацентация, предлежание плаценты), снижение метаболических процессов и иммунологической защиты плода. Характер нарушений зависит от того, в каком периоде развития плода произошло инфицирование (имплантационный, эмбриональный, ранний фетальный, среднефетальный, поздний фетальный, интранатальный, неонатальный).
Следует отметить, что тератогенный эффект у различных микроорганизмов выражен в различной степени.
·При заражении в предимплантационный период зародыш может погибнуть (альтеративное воспаление).
·Инфекционное повреждение эмбриона на 3–12 нед обычно связано с вирусной инфекцией, свободно проникающей через хорион. У плода ещё не сформировалась система противоинфекционной защиты, и в период эмбриогенеза и плацентации в результате влияния инфекционного процесса формируются грубые пороки развития (тератогенный эффект) или происходит гибель эмбриона (эмбриотоксический эффект).
·Инфекционные фетопатии возникают на сроке 13–27 нед беременности. В этот период возможна генерализация
инфекции у плода и формирование «псевдопороков» (фиброэластоз миокарда, поликистоз лёгких, гидроцефалия, гидронефроз).
·При заражении после 28 нед плод может локализовать воспалительную реакцию на внедрение возбудителя. В результате возникают воспалительные заболевания органов (энцефалит, пневмония, гепатит, интерстициальный нефрит) или смерть плода. При генерализации процесса чаще происходит ЗРП или преждевременное прерывание беременности.
Специфичность поражения плода зависит от путей проникновения инфекции: восходящий — из половых путей, трансплацентарный — из очагов инфекции в организме беременной, нисходящий — через маточные трубы, интранатальный — при прохождении через родовые пути.
ДИАГНОСТИКА
Диагностировать внутриутробную инфекцию ввиду неспецифичности её клинических проявлений во время беременности сложно. Следует учитывать клинические данные и результаты лабораторноинструментальных методов исследования.
АНАМНЕЗ И ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
Рекомендовано проводить клиническую оценку течения беременности и возникших осложнений, характерных для инфекционного заболевания (повышение температуры тела, симптомы ОРВИ, признаки воспаления шейки матки, влагалища и др.).
После рождения определяют состояние новорожденного (незрелость по отношению к сроку беременности, манифестация инфекционного заболевания, ВПР).
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
Необходимо назначать микробиологические и серологические исследования: микроскопия, бактериологическое исследование, ПЦР-диагностика, определение в крови матери специфических АТ к возбудителям методом ИФА.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
·Следует оценить состояние фетоплацентарной системы с помощью УЗИ (фетометрия, поведенческая активность плода, количество ОВ (многоводие), включения в структуре плаценты), допплерографии, КТГ (изменение реактивности ССС плода).
·Во многих случаях уже при УЗИ можно диагностировать заболевание, связанное с инфекцией, или порок развития. УЗИ также используют, чтобы при подтверждённой инфекции у беременной распознать поражение плода и оценить его масштаб. GВ I триместре специфических клинических признаков внутриутробной инфекции нет, и косвенно о ней свидетельствуют только некоторые изменения, определяемые при УЗИ: повышенный локальный тонус матки; отслойка хориона, изменение формы плодного яйца (деформация), прогрессирование ИЦН (функционального характера), гипоплазия хориона, увеличение или персистенция желточного мешка, несоответствие размеров эмбриона размерам полости плодного яйца (увеличение, уменьшение), отсутствие редукции хорионической полости. GВо II и III триместре беременности о развитии инфекции у плода можно судить по следующим признакам, которые выявляют при УЗИ: кальцификаты в печени и селезенке, участки обызвествления или некроза головного мозга, гиперэхогенные фиброзные включения в папиллярных мышцах и створках клапанов сердца плода, изменение степени эхогенности кишечника, многоводие или маловодие, неиммунная водянка, ЗРП, гипоксия плода, ПН, увеличение или уменьшение толщины плаценты, наличие патологических включений в ней, контрастирование базальной мембраны.
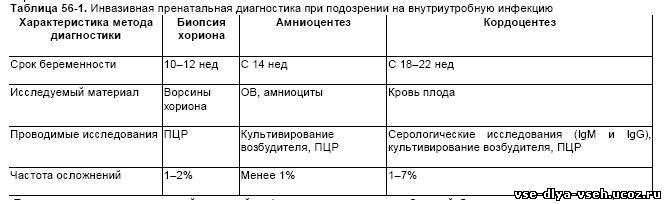
·Проводят пренатальную инвазивную диагностику (биопсия хориона, амниоцентез, кордоцентез). GПредположительный диагноз можно поставить на основании результатов косвенных методов исследования: выявление у матери симптомов инфекционного заболевания, обнаружение возбудителя в диагностических титрах и специфического иммунного ответа, данные УЗИ плода.
GОкончательный диагноз выставляют только при использовании прямых методов диагностики, направленных на непосредственное обнаружение возбудителя инфекции у плода. Благодаря современной инвазивной пренатальной диагностике можно оценить состояние плода и определить его инфицирование (табл. 56-1).
·Пуповинную кровь плода исследуют в следующих ситуациях.
GПри генитальном герпесе — определение содержания IgM и IgG к ВПГ и Аг возбудителя.
GИнфекции ЦМВ — определение содержания IgM и IgG к ЦМВ и Аг возбудителя (а также исследуют слюну и мочу новорождённого на Аг вируса).
GВетряная оспа в последнюю неделю перед родами — определение содержания IgM и IgG к вирусу varicella-zoster и Аг вируса varicella-zoster.
GГепатит B — определение маркеров вируса гепатита B.
GГепатит C — определение маркеров вируса гепатита C.
GВИЧ-инфекция — определение маркеров ВИЧ.
GХламидиоз и микоплазмоз — определение содержания IgM и IgG к хламидиям, микоплазме.
GОстрый токсоплазмоз — определение содержания IgM и IgG к токсоплазме.
GПри перенесённой в первые 17 нед краснухе — определение содержания IgM и IgG к краснухе.
·Морфологическое исследование плаценты, данные аутопсии. Наличие инфекционного процесса можно подтвердить с помощью морфологического исследования последа, при котором в случае внутриутробной инфекции обнаруживают следующие изменения: патологическая незрелость ворсинчатого дерева, гиповаскуляризация терминальных ворсин, расстройства циркуляции, инволютивнодистрофические процессы. Проблема ведения беременных с инфекционными заболеваниями заключается в сложности этиотропного лечения. Большинство антибактериальных, противовирусных препаратов и иммуномодуляторов противопоказаны во время
·При постановке диагноза острой вирусной инфекции тактика ведения больной будет зависеть от вида инфекции, срока беременности, других сопутствующих вирусных инфекций, течения беременности и состояния беременной.
·Главной проблемой при хронических вирусных инфекциях становиться поражение фетоплацентарного комплекса. Поэтому ведение таких пациенток должно быть направлено на оптимизацию функционирования ФПС и на профилактику угрозы прерывания беременности.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Существуют особенности алгоритма ведения беременных с вирусной и с бактериальной инфекцией. Первым этапом обследования беременной с вирусной инфекцией служит двукратное определение содержания IgM и IgG, что позволяет диагностировать инфекцию и провести дифференциальную диагностику между первичной и повторной инфекцией. Первичной вирусную инфекцию считают в случае выявления сероконверсии (появление специфичных IgM и IgG) или 4-кратного увеличения титра специфических IgG в образцах крови, полученных с интервалом 3–4 нед.Другим важным серологическим тестом для дифференциальной диагностики первичной или хронической инфекции служит определение не только титра IgG, но и степени активности АТ, поскольку при развитии острой инфекции она увеличивается в несколько раз.
Читайте также Послеродовые свищи
