Ожирение, или тучность, — одна из наиболее часто встречающихся болезней обмена веществ, характеризующаяся избыточным отложением жира в подкожной клетчатке и других тканях организма, а также превышением нормальной (идеальной) массы тела на 20 % и выше.
Этиология и патогенез
В происхождении ожирения ведущую роль играет систематическое переедание с преобладанием жирной и углеводистой пищи (особенно в сочетании с избыточным употреблением алкогольных напитков), прием основного количества пищи в вечерние часы. Большое значение в развитии заболевания имеет малоподвижный сидячий образ жизни, отсутствие физической нагрузки, наследственно-конституциональная предрасположенность к ожирению, а также нейроэндокринные нарушения (заболевания щитовидной и половых желез, гипофиза и межуточного мозга, сопровождающиеся снижением основного обмена и нарушением центральных механизмов его регуляции). В возникновении ожирения определенную роль играют патологические процессы в поджелудочной железе, сопровождающиеся повышенной возбудимостью островков Лангерганса в ответ на прием пищи, что приводит к усиленной продукции инсулина и переводу избыточного количества сахара в гликоген. Развитием ожирения могут сопровождаться энцефалит, инсульт и травматические повреждения центральной нервной системы.
Патологическая анатомия
При ожирении наблюдается отложение повышенного количества жира в коже, подкожной клетчатке, эпикарде, средостении, сальнике, брыжейке, околопочечной клетчатке, иногда между мышечными пучками сердца. Отмечаются увеличение печени, жировая инфильтрация печени и поджелудочной железы.
Классификация
Выделяют первичную и вторичную формы ожирения. Первичное, или алиментарно-конституциональное, ожирение нередко носит семейный характер и имеет генетическую предрасположенность. Среди вторичных форм выделяют гипоталамическое (связано с патологией гипоталамической области) и эндокринное ожирение. К эндокринным формам относят адипозогенитальное ожирение, связанное с недоразвитием половых желез (гипогонадизм), и тиреогенное ожирение, зависящее от гипофункции щитовидной железы (гипотиреоз, микседема), а также ожирение при опухоли передней доли гипофиза (синдром Иценко–Кушина).
Выделяют IV степени ожирения:
• I степень — масса тела больного превышает нормальную на 20–29 %;
• II степень — масса тела больного превышает нормальную массу на 30–49 %;
• III степень — масса тела больного превышает нормальную массу на 50–99 %;
• IV степень — масса тела больного превышает нормальную массу на 100 % и более.
Ранее для приблизительной, весьма несовершенной оценки степени ожирения применяли формулу, по которой вес тела человека (в кг) должен быть равен росту (в см) минус 100. В норме колебания веса, вычисленного по этой форме, не должны превышать ±10.
В настоящее время для более точной цифровой оценки степени ожирения служат специальные таблицы определения идеальной массы тела, в которых учитываются пол, возраст, рост, конституция больного или индексы (индексы Брока, Борнгардта и др.). Рекомендуется пользоваться индексом массы тела. Он рассчитывается с помощью деления массы тела (в кг) на величину роста (в м). Полученный результат возводят в квадрат. Нормальные показатели индекса массы тела составляют 20,0–24,0.
Клиническая картина
Больные жалуются на пониженную работоспособность, быструю утомляемость, потливость, одышку, повышенный аппетит, запоры, вздутие живота, ослабление половой функции.
При осмотре больного наблюдается избыточное отложение жира в области затылка, живота, бедер, молочных желез, ягодиц.
Ожирению часто сопутствуют атеросклероз, поэтому ряд жалоб больных и объективных симптомов связан с атеросклеротическими изменениями сердечно-сосудистой системы и других органов. При вторичных формах ожирения имеются жалобы, обусловленные основным заболеванием (гипотиреоз, болезнь Иценко–Кушинга и др.).
При синдроме Иценко–Кушинга жир откладывается на лице (лунообразное лицо), затылке, шее, груди, животе, спине, а конечности остаются худыми. На коже ягодиц, шеи, молочных желез видны фиолетового цвета полосы (стрии), вызванные атрофическими процессами, цвет кожи багровый. У больных наблюдается гипертония, иногда развитие сахарного диабета.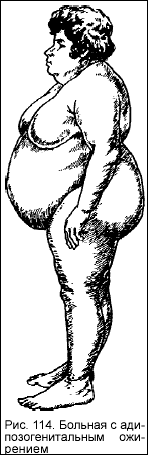
При гипофизарном (адипозо-генитальном) ожирении жир преимущественно откладывается в области груди, ягодиц, бедер, нижней части живота (рис. 114); наблюдается отставание в росте и развитии (инфантилизм), недоразвитие половых органов (малый размер половых органов, отсутствие менструации, либидо и половой потенции); у мужчин отсутствуют волосы на лобке и под мышками (евнухоидизм). Кроме того, наблюдаются симптомы повышения внутричерепного давления (головные боли, изменение зрения, расширение турецкого седла на рентгенограмме черепа), связанного с опухолью гипофиза.
При тиреогенном ожирении, вызванном гипофункцией щитовидной железы, имеется равномерное отложение жира по всему телу. Отмечаются заторможенность, медлительность, адинамичность больного, снижение основного обмена, понижение температуры тела, брадикардия, пониженное поглощение радиоактивного йода щитовидной железой. Потливость отсутствует.
Высокое стояние диафрагмы при ожирении является причиной поверхностного дыхания, в результате чего развивается склонность больных к бронхитам и пневмониям. Из-за гиповентиляции легких может развиться гипоксия головного мозга с нарушением дыхания и патологической потливостью. У больных ожирением могут наблюдаться пиодермия и экземы, обусловленные повышением функции половых и сальных желез. Ожирение часто сопровождается атеросклеротическими изменениями в сосудах с развитием приступов стенокардии и сердечной недостаточности. Отложение жира в сердечной мышце и перикарде также может явиться причиной развития сердечной недостаточности. Из-за высокого стояния диафрагмы сердце смещено. Отмечаются брадикардия, глухость сердечных тонов. Больные склонны к артериальной гипертензии, инфарктам и инсультам. Часто выявляется варикозное расширение вен. Отмечаются изменения со стороны желудочно-кишечного тракта. Больных беспокоят изжога, тошнота, метеоризм. Кислотность желудочного сока повышена. Двигательная активность кишечника понижена, следствием чего являются запоры. Застой в венах брюшной полости приводит к развитию геморроя. У больных ожирением часто встречаются холециститы, желчно- и почечнокаменная болезнь, пиелиты, циститы, уретриты, сахарный диабет. Нарушения обменных процессов, лимфо- и кровообращения приводит к возникновению патологических изменений в суставах, в позвоночнике и костях скелета. Часто наблюдаются невралгии, невриты и радикулиты.
Лечение
Больным назначается диета пониженной калорийности, с уменьшенным содержанием жиров и углеводов и повышенным содержанием клетчатки. Целесообразно назначение разгрузочных дней. Диетотерапию следует сочетать со специальными комплексами лечебной физкультуры. Назначаются препараты, снижающие аппетит (фепранон по 0,025 г 2–3 раза в день за 0,5–1 ч до еды, в течение 1,5–2,5 мес.; мазиндол — по 0,5–1 мг 1–2 раза в день во время еды). При отсутствии противопоказаний больным может быть назначен тиреоидин, который усиливает обмен веществ, вследствие чего происходит мобилизация жира из жировой ткани и его усиленное сгорание. Могут быть назначены мочегонные средства. При пониженной функции половых желез назначают гормональные препараты: фолликулин (женщинам), метилтестостерон (мужчинам).
Для усиления обменных процессов целесообразно применение минеральных вод (ессентуки, боржоми) и гидротерапии.
При вторичных формах ожирения обязательно назначается этиотропная терапия, направленная на лечение основного заболевания, вызвавшего избыточный вес больного.
