Врождённые пороки развития (ВПР) считают важнейшей медицинской и социальной проблемой, поскольку они занимают ведущее место в структуре причин перинатальной, неонатальной и младенческой заболеваемости, смертности и инвалидности. Согласно ВОЗ, ВПР отмечают у 4–6% детей. В России ежегодно более 50 000 детей рождаются с ВПР, число пациентов с ВПР превышает 1,5 млн человек. Высокие затраты на лечение, уход и реабилитацию детей с ВПР обусловливают необходимость разработки и совершенствования методов контроля, диагностики и профилактики ВПР у детей.
КОД ПО МКБ-10
Q00–Q99 Врождённые аномалии (пороки развития), деформации и хромосомные нарушения.
ЭПИДЕМИОЛОГИЯ
Частота рождения детей с ВПР зависит от внешних средовых и мультифакториальных факторов, развития общества и его возможностей профилактики и пренатальной диагностики ВПР. Очень важно проводить эти мероприятия среди всего населения репродуктивного возраста.
КЛАССИФИКАЦИЯ
В зависимости от действия вредных факторов в период беременности ВПР подразделяют на следующие типы.
·Гаметопатии или мутации в половых клетках родителей, в том числе возрастные, которые проявляются наследственными синдромами и заболеваниями.
·Бластопатии возникают в первые 15 сут после оплодотворения яйцеклетки и проявляются двойниковыми пороками, сиреномиелиями.
·Эмбриопатии представлены в виде всех пороков, которые возникают в период от 16 сут до 8 нед беременности.
·Фетопатии развиваются в период развития плода от 9 нед до конца беременности в виде дистопий и гипоплазии органов.
Выделяют изолированные (при локализации в одном органе), системные и множественные ВПР, малые аномалии развития, которые не приводят к изменению жизненных функций ребёнка и не ограничивают его деятельность. В международных системах генетического мониторинга проводят регистрацию ВПР по нозологической форме и коду согласно МКБ-10.
ЭТИОЛОГИЯ
Возникновение пороков развития более чем в 60% случаев связано с мультифакториальными причинами, в 20% — неустановленными, в 5–6% случаев — другими причинами (моногенными, хромосомными и внешнесредовыми). Под
термином «ВПР» обозначают структурные дефекты, а под термином «врождённая аномалия» — структурные, функциональные и метаболические нарушения органа или участка тела.
ДИАГНОСТИКА
Во многих странах мира существуют национальные регистры ВПР, предназначенные для контроля и профилактики ВПР. Их объединяет международная неправительственная организация ICBDMS, созданная в 1974 г. для обмена
информацией, определения частоты ВПР в мире и проведения научных исследований. Ведение национального регистра помогает проводить своевременную коррекцию ВПР у детей в раннем возрасте и способствует предупреждению развития инвалидности.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
УЗИ считают наиболее информативным методом диагностики ВПР плода. Его эффективность зависит от уровня профессиональной подготовки специалистов и разрешающей возможности современных аппаратов.
СКРИНИНГ
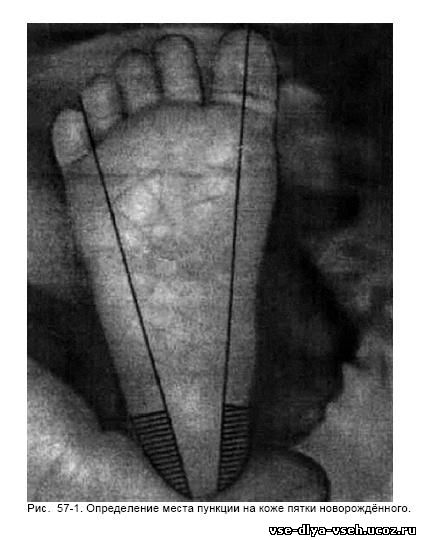
Неонатальный скрининг предполагает массовое обследование новорождённых на врождённые и наследственные заболевания. В мировой практике проводят скрининг 8–12 заболеваний. В России с 1994 г. в родильных стационарах путём пункции пятки новорождённого осуществляют забор крови для диагностики врождённого гипотиреоза и фенилкетонурии. В 2006 г. скрининговая программа была дополнена исследованиями для выявления ВГКН, галактоземии и муковисцидоза. Заболевания, выявляемые при неонатальном скрининге, протекают тяжело и при отсутствии своевременной диагностики и адекватного лечения приводят к глубоким и необратимым изменениям, нередко с летальным исходом, развитием умственной недостаточности и тяжёлой патологии. При этих заболеваниях ранняя диагностика и коррекция выявленных нарушений на протяжении жизни позволяют избежать неблагоприятных последствий. Проведение скрининга не должно препятствовать ранней выписке из стационара. Служба неонатального скрининга — многоуровневая организационная структура. Родовспомогательные учреждения уивсех новорождённых проводят забор крови, которой пропитывают участок бумажного бланка. Их отправляют в медико- генетические лаборатории для определения маркеров заболевания. В случае положительного результата одной из проб, показаны дополнительные исследования для подтверждения или исключения заболевания. Важно определить место пункции кожи на пятке новорождённого для забора крови при проведении неонатального скрининга. Место пункции располагается медиальнее линии, проведённой от I пальца до пятки или латеральнее от линии, проведённой от границы между IV и V пальцами до пятки (рис. 57-1). Необходимо согреть предполагаемое место пункции тёплой водой (с температурой до 41 °С) в течение 3–5 мин, протереть место предполагаемой пункции тампоном, смоченным этиловым спиртом. Затем следует хорошо просушить это место стерильной марлей, во избежание гемолиза.
ЛЕЧЕНИЕ
Специализированная медицинская педиатрическая служба (генетическая, эндокринологическая и др.) занимается лечением больных детей. Эффективность функционирования этой многоэтапной системы определяется быстрой диагностикой и началом лечения ребенка в доклинический период и зависит от слаженности взаимодействия всех её участников.
ПРОФИЛАКТИКА
Роль медицинской генетики в формировании здоровья будущих поколений считают основополагающей. Одним из важных её достижений служит профилактика ВПР плода путём массового назначения фолиевой кислоты в период, предшествующий зачатию и в первые месяцы беременности. Данный метод профилактики приводит к снижению риска рождения детей с пороками головного и спинного мозга. Пренатальную диагностику ВПР плода считают вторичной профилактикой. С целью выявления тяжёлых и летальных ВПР с неблагоприятным прогнозом для жизни ребенка, во время беременности проводят УЗИ (3 раза), забор материала для исследований (амниоцентез, кордоцентез, биопсия хориона) и цитогенетические и биохимические исследования.
